Здоровье репродуктивной системы — это не только основа для планирования семьи, но и важный аспект общего благополучия человека. Проблемы с репродуктивным здоровьем могут затронуть многих людей, и они не всегда проявляются на ранних стадиях. Поэтому регулярные медицинские осмотры, обследования и тесты играют ключевую роль в профилактике заболеваний и поддержании здоровья на всех этапах жизни. В этой статье мы рассмотрим, почему регулярные осмотры так важны для здоровья репродуктивной системы, какие заболевания можно выявить на ранних стадиях и как правильно планировать такие осмотры.
1.1. Профилактика заболеваний репродуктивной системы
Регулярные медицинские осмотры помогают выявить заболевания на ранней стадии, когда лечение ещё может быть менее инвазивным и более эффективным. Это позволяет избежать множества серьёзных последствий, таких как бесплодие, хронические заболевания, рак и другие патологии, которые могут затронуть репродуктивную систему.
1.2. Планирование семьи и диагностика фертильности
Медицинские осмотры помогают оценить состояние репродуктивной системы, что особенно важно при планировании семьи. Исследования, такие как анализы на гормоны, ультразвуковое обследование, могут выявить возможные проблемы с фертильностью, которые могут потребовать вмешательства до попыток зачатия.
1.3. Общее состояние здоровья и связь с репродуктивной системой
Здоровье репродуктивной системы тесно связано с состоянием всего организма. Например, болезни щитовидной железы, сахарный диабет и заболевания сердечно-сосудистой системы могут оказывать влияние на репродуктивное здоровье. Регулярные осмотры помогают отслеживать не только репродуктивное здоровье, но и общее состояние организма.
2.1. Гинекологический осмотр для женщин
Для женщин важно проходить регулярные гинекологические осмотры. Это позволяет выявить:
2.2. Мужской осмотр репродуктивной системы
Мужчинам также необходимо проходить регулярные осмотры для контроля за состоянием репродуктивного здоровья. Важно следить за:
2.3. Обследования на инфекции, передаваемые половым путём (ИППП)
Половая активность, особенно в отсутствие защиты, может привести к различным инфекциям, передаваемым половым путём. Регулярные осмотры и тесты на ИППП важны для предотвращения долгосрочных последствий, таких как бесплодие или хронические воспалительные заболевания.
2.4. Ультразвуковое исследование и другие диагностики
Ультразвуковое обследование помогает выявить многие заболевания репродуктивных органов, такие как:
3.1. Регулярность посещений врача
Для женщин рекомендуется посещать гинеколога не реже одного раза в год, а для мужчин — также раз в год, особенно если есть жалобы или возрастные изменения. При планировании беременности визит к врачу стоит провести заранее, чтобы убедиться, что здоровье репродуктивной системы в порядке.
3.2. Подготовка к анализам и обследованиям
Для получения точных результатов важно правильно подготовиться к осмотрам и анализам:
3.3. Психологическая подготовка
Особенно важно сохранять спокойствие и быть готовым к различным типам обследований, так как для многих людей осмотр репродуктивной системы может быть стрессовым. Важно помнить, что такие осмотры являются неотъемлемой частью заботы о своём здоровье.
4.1. Раннее выявление заболеваний
Самое главное преимущество регулярных медицинских осмотров — это возможность выявления заболеваний на ранних стадиях. Чем раньше болезнь обнаружена, тем проще её лечить.
4.2. Профилактика бесплодия
Регулярные осмотры позволяют вовремя диагностировать проблемы с фертильностью, что даёт возможность начать лечение и повысить шансы на успешное зачатие.
4.3. Поддержание общего здоровья
Здоровая репродуктивная система — это показатель общего состояния организма. Осмотры позволяют вовремя заметить признаки заболеваний, которые могут затронуть не только репродуктивную систему, но и другие органы и системы.
5.1. Нарушения менструального цикла
Если менструации стали нерегулярными, болезненными или с увеличением длительности, это повод для консультации с врачом.
5.2. Изменения в половой функции
Если наблюдаются проблемы с эрекцией у мужчин или болезненные ощущения при половом акте у женщин, необходимо пройти обследование.
5.3. Подозрение на инфекцию
При появлении необычных выделений, зуда или болей в области гениталий стоит немедленно обратиться к врачу.
Регулярные медицинские осмотры репродуктивной системы — это не просто профилактика заболеваний, это важная часть заботы о собственном здоровье. Процесс ранней диагностики, мониторинг состояния репродуктивных органов и профилактика заболеваний помогают предотвратить многие серьёзные болезни, а также способствуют улучшению качества жизни. Не забывайте о регулярных визитах к специалисту, чтобы сохранить здоровье и предотвратить возможные проблемы в будущем.
Предменструальный синдром (ПМС) — это комплекс физических, эмоциональных и психо-социальных симптомов, которые женщины могут испытывать за несколько дней или недель до начала менструации. Этот синдром является распространённым, однако его влияние на качество жизни многих женщин часто недооценено. Важно понимать, что ПМС — это не просто «нормальная» часть менструального цикла, а состояние, которое требует внимания и подходящих методов лечения. В этой статье мы рассмотрим причины ПМС, его симптомы, а также эффективные стратегии, которые помогут справиться с этим состоянием и минимизировать его влияние.
1.1. Определение и причины ПМС
Предменструальный синдром — это набор симптомов, которые развиваются за несколько дней или недель до начала менструации и исчезают с её началом. Причины ПМС до конца не изучены, но предполагается, что они связаны с гормональными изменениями в организме, особенно с колебаниями уровня эстрогена и прогестерона.
1.2. Гормональные колебания
Изменения в уровнях этих гормонов влияют на нервную систему, что может вызывать как физические симптомы (например, отёчность, головные боли), так и психологические (например, раздражительность, тревожность). Также на развитие ПМС могут влиять факторы, такие как стресс, питание, недостаток сна и хронические заболевания.
2.1. Физические симптомы
ПМС может сопровождаться множеством неприятных физических симптомов, включая:
2.2. Психологические и эмоциональные симптомы
Кроме физических симптомов, ПМС также может вызывать изменения в эмоциональном состоянии:
2.3. Интенсивность симптомов
Симптомы ПМС могут варьироваться от лёгких до тяжёлых. У некоторых женщин они почти незаметны, в то время как другие могут испытывать значительный дискомфорт, который мешает нормальной жизни и работе.
3.1. Изменения в питании
Правильное питание играет важную роль в снижении симптомов ПМС:
3.2. Физическая активность
Регулярные физические упражнения помогают уменьшить многие симптомы ПМС, такие как усталость, головные боли и депрессию:
3.3. Управление стрессом
Стресс может усугубить симптомы ПМС, поэтому важно научиться справляться с эмоциональной нагрузкой:
3.4. Медикаментозное лечение
В некоторых случаях, когда симптомы ПМС сильно выражены, могут понадобиться медикаментозные препараты:
3.5. Природные средства
Для женщин, предпочитающих натуральные способы, можно рассмотреть:
Если симптомы ПМС становятся слишком выраженными и не поддаются контролю с помощью домашних методов, важно обратиться к врачу. Также стоит проконсультироваться, если вы заметили:
Предменструальный синдром — это вполне нормальное, но порой неудобное состояние, которое испытывают многие женщины. Понимание своих симптомов и нахождение эффективных методов для их облегчения позволяет значительно улучшить качество жизни в предменструальный период. Правильное питание, физическая активность, управление стрессом и медикаментозные препараты — всё это может помочь справиться с ПМС. Важно помнить, что каждый организм уникален, и подход к лечению ПМС должен быть индивидуальным.
Посещение гинеколога — важная часть заботы о женском здоровье. Правильная подготовка к этому визиту поможет вам чувствовать себя комфортно и уверенно. В этой статье мы рассмотрим ключевые аспекты подготовки к приему у гинеколога, чтобы ваш визит прошел максимально эффективно и без стресса.
Выбирайте врача, которому вы доверяете. Если это ваш первый визит или вы хотите сменить врача, обратите внимание на рекомендации друзей или отзывы в интернете.
При записи на прием подумайте о том, какие вопросы вы хотели бы обсудить с врачом. Это может быть связано с вашим состоянием здоровья, менструальным циклом или планированием беременности.

Соберите информацию о своей медицинской истории, включая:
Запишите дату последней менструации и любые изменения в цикле, которые вы заметили. Это может включать изменения в длительности, объеме выделений или наличие боли.
Сообщите врачу о любых аллергиях или нежелательных реакциях на лекарства.
Носите удобную одежду, которую легко снять. Это поможет вам чувствовать себя более комфортно во время осмотра.
Перед визитом примите душ и проведите интимную гигиену, но не используйте тампоны или спринцевания перед осмотром, так как это может повлиять на результаты анализов.
Будьте готовы к тому, что врач проведет осмотр и, возможно, возьмет анализы. Обычно это включает:
Подготовьте список вопросов, которые вы хотели бы обсудить. Это могут быть:
После приема запишите все рекомендации врача. Это поможет вам не забыть важные моменты и следовать указаниям.
Следите за своим состоянием здоровья и, если возникнут вопросы или беспокойства, не стесняйтесь обращаться к врачу повторно.
Подготовка к визиту к гинекологу — это важный шаг на пути к заботе о своем здоровье. Правильная организация и понимание процесса помогут вам чувствовать себя комфортно и уверенно во время приема. Не забывайте, что здоровье — это ваша ответственность, и регулярные визиты к специалисту помогут вам оставаться в хорошем состоянии.
Эта статья предоставляет полное руководство по подготовке к посещению гинеколога, включая практические советы, которые помогут вам чувствовать себя уверенно и спокойно во время визита.
Уход за интимной гигиеной — это важная часть общего здоровья женщины, которая требует внимания и понимания. Правильные практики помогают предотвратить различные заболевания и поддерживать комфорт в повседневной жизни. В этой статье мы собрали рекомендации гинеколога, которые помогут вам правильно ухаживать за интимной зоной.
Необходимо ежедневно заботиться о чистоте интимной зоны. Рекомендуется:
Умываться 1-2 раза в день.
Использовать теплую воду и мягкое мыло или специальные средства для интимной гигиены.
При мытье интимной зоны следуйте следующим рекомендациям:

Выбирайте средства, предназначенные специально для интимной гигиены. Обратите внимание на:
Некоторые женщины предпочитают использовать натуральные продукты. Можно обратить внимание на:
Обратите внимание на следующие моменты:
Выбирайте свободную одежду, особенно в жаркую погоду, чтобы избежать перегрева и потоотделения.
Правильное питание способствует поддержанию здоровья интимной зоны. Рекомендуется:
Регулярные физические упражнения способствуют улучшению кровообращения и поддержанию тонуса мышц, что также положительно сказывается на здоровье интимной зоны.
Регулярные визиты к гинекологу (раз в полгода) помогут выявить возможные проблемы на ранней стадии. Обязательно сообщайте врачу о любых изменениях в состоянии здоровья.
Следите за своим состоянием: обращайте внимание на изменения в выделениях, запахе, зуд или дискомфорт. При возникновении подозрительных симптомов немедленно обратитесь к специалисту.
Уход за интимной гигиеной — это основа здоровья и комфорта женщины. Следуя рекомендациям гинеколога, вы сможете поддерживать свою интимную зону в чистоте и здоровом состоянии. Помните, что забота о себе — это не только гигиена, но и умение слушать свое тело и обращаться за помощью при необходимости.
Эта статья предоставляет полное руководство по интимной гигиене, включая практические советы и рекомендации от гинеколога, чтобы помочь женщинам поддерживать здоровье и комфорт в интимной зоне.
Ультразвуковое исследование (УЗИ) — это один из основных методов диагностики в гинекологии, который позволяет врачам получать информацию о состоянии репродуктивных органов женщины. Данная статья освещает роль УЗИ в гинекологии, его виды, преимущества и возможные ограничения.
УЗИ используется для диагностики различных заболеваний и состояний, включая:
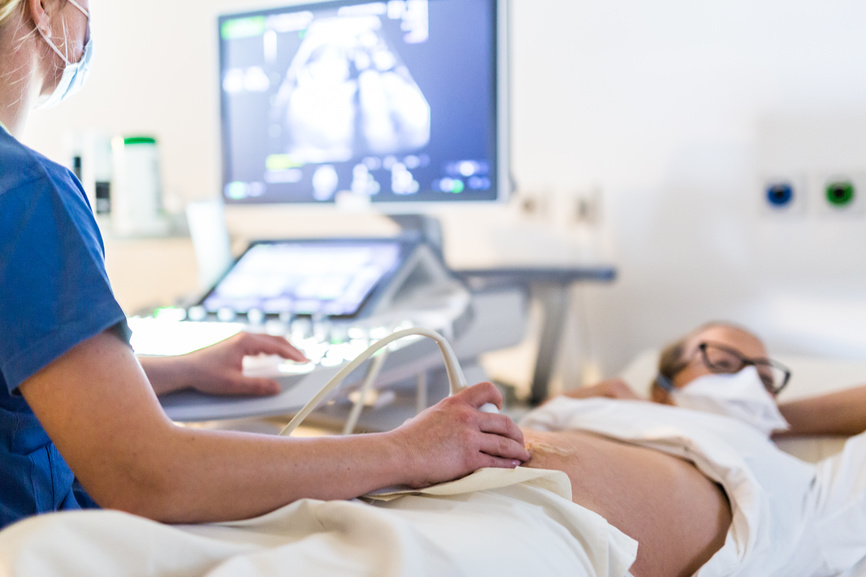
Этот метод проводится через переднюю стенку живота. Он подходит для первичной оценки состояния органов малого таза, особенно в случае беременности. Однако он менее информативен по сравнению с трансвагинальным методом, особенно при визуализации мелких структур.
При этом методе датчик вводится во влагалище, что позволяет получить более четкие изображения органов. Это особенно полезно для диагностики заболеваний яичников, матки и для раннего определения беременности.
Трехмерное ультразвуковое исследование позволяет получить объемные изображения органов, что помогает более точно диагностировать аномалии и патологии.
Метод, использующий эффект Допплера для оценки кровоснабжения органов. Это важно для диагностики опухолей и оценки состояния плода.
Несмотря на свои преимущества, УЗИ имеет и некоторые ограничения:
Ультразвуковое исследование является незаменимым инструментом в гинекологии, обеспечивая высокую точность диагностики и возможность раннего выявления заболеваний. Благодаря своей безопасности и доступности, УЗИ помогает врачам не только в диагностике, но и в мониторинге состояния здоровья женщин. Важно помнить, что УЗИ — это лишь один из методов диагностики, и в некоторых случаях может потребоваться комплексный подход, включая дополнительные исследования.
Постменопаузальный синдром — это совокупность симптомов, возникающих у женщин после наступления менопаузы. Снижение уровня эстрогена и других гормонов в организме приводит к ряду физиологических и психологических изменений, которые могут существенно влиять на повседневную жизнь. Важно понимать, что постменопауза — естественный этап, который можно пройти комфортно, если знать, как управлять симптомами.
В этой статье мы рассмотрим основные симптомы постменопаузального синдрома, а также эффективные способы их облегчения с помощью как медицинских, так и немедикаментозных методов.

1. Приливы и ночная потливость
Один из наиболее распространенных симптомов. Приливы сопровождаются внезапным ощущением жара, учащенным сердцебиением и обильным потоотделением. Ночные приливы могут нарушать сон, что приводит к хронической усталости.
2. Сухость слизистых
Эстроген отвечает за увлажнение слизистых оболочек. Его дефицит приводит к сухости влагалища, что может вызвать дискомфорт, боль во время полового акта и даже инфекции мочеполовой системы.
3. Перепады настроения и депрессия
Гормональные изменения могут оказывать влияние на эмоциональное состояние женщины. Часто наблюдаются раздражительность, беспокойство, депрессивные состояния и перепады настроения.
4. Нарушения сна
Из-за приливов, повышенной тревожности и гормональных изменений сон становится менее глубоким и прерывистым. Женщины могут страдать от бессонницы или частых пробуждений.
5. Остеопороз и ухудшение состояния костей
Пониженный уровень эстрогена влияет на плотность костей, увеличивая риск остеопороза и переломов.
6. Снижение либидо
Менопауза может повлиять на сексуальное желание, что связано не только с гормональными изменениями, но и с дискомфортом из-за сухости влагалища.
ГЗТ является одним из самых эффективных способов лечения симптомов постменопаузы. В ее основе лежит восполнение дефицита эстрогена и прогестерона с помощью препаратов. ГЗТ может уменьшить частоту приливов, улучшить состояние кожи и слизистых, а также снизить риск развития остеопороза.
Плюсы: Быстрое облегчение симптомов.
Минусы: Повышенный риск тромбозов, сердечно-сосудистых заболеваний, рака груди (длительное применение).
Фитоэстрогены — это растительные соединения, которые имитируют действие эстрогенов в организме. Они содержатся в сое, льняном семени, красном клевере и других продуктах. Прием фитоэстрогенов может помочь облегчить приливы и улучшить общее состояние женщины.
Плюсы: Натуральные препараты с минимальными побочными эффектами.
Минусы: Эффективность ниже, чем у ГЗТ.
Для борьбы с сухостью влагалища могут использоваться специальные увлажняющие гели или местные эстрогеновые кремы, которые помогают восстановить баланс влаги и эластичность тканей.
Плюсы: Быстрое местное действие, улучшение качества половой жизни.
Минусы: Не решает проблему системного дефицита эстрогенов.
При необходимости врач может назначить препараты, укрепляющие кости, такие как бисфосфонаты или другие средства, снижающие риск переломов.
Если женщина сталкивается с сильными эмоциональными переживаниями, депрессией или тревожностью, важно обратиться за помощью к психотерапевту. Когнитивно-поведенческая терапия может быть полезна для улучшения настроения и самочувствия. Группы поддержки также могут помочь почувствовать себя менее одинокой в этот период жизни.
Постменопауза — это новый этап жизни, который может принести с собой как вызовы, так и возможности. Справляться с симптомами постменопаузального синдрома можно и нужно. Правильный выбор лечения, включающий как медицинские, так и естественные методы, поможет сохранить здоровье и повысить качество жизни. Важно обратиться за консультацией к врачу, чтобы выбрать наилучшую стратегию, основанную на индивидуальных потребностях и особенностях организма.
Вторичные половые признаки — это физические изменения, которые происходят в организме девочек в период полового созревания. Они включают развитие молочных желез, рост волос на теле и изменения формы тела. Эти признаки свидетельствуют о начале половой зрелости и способности к репродукции. Важно понимать, когда эти признаки являются нормой, а когда нужно обратиться к врачу.

Хотя развитие вторичных половых признаков — это нормальная часть взросления, существуют ситуации, когда необходимо проконсультироваться с врачом:
Для оценки состояния девочки врач может провести:
Лечение зависит от причины нарушения. В случае преждевременного полового созревания может быть назначена гормональная терапия для замедления процесса. При задержке полового созревания могут быть назначены гормональные препараты для стимулирования развития.
Заключение
Развитие вторичных половых признаков — это естественный процесс, но важно следить за его течением и обращаться к врачу при отклонениях. Ранняя диагностика и лечение помогут избежать возможных осложнений и обеспечить здоровое развитие девочки.
Менструальный цикл — это сложный биологический процесс, регулируемый гормонами, который происходит у женщин репродуктивного возраста. Он имеет ключевое значение для здоровья женщины, поскольку связан с репродуктивной функцией и общим состоянием организма.
Менструальный цикл длится в среднем 28 дней, но нормальным считается интервал от 21 до 35 дней. Цикл делится на несколько фаз:
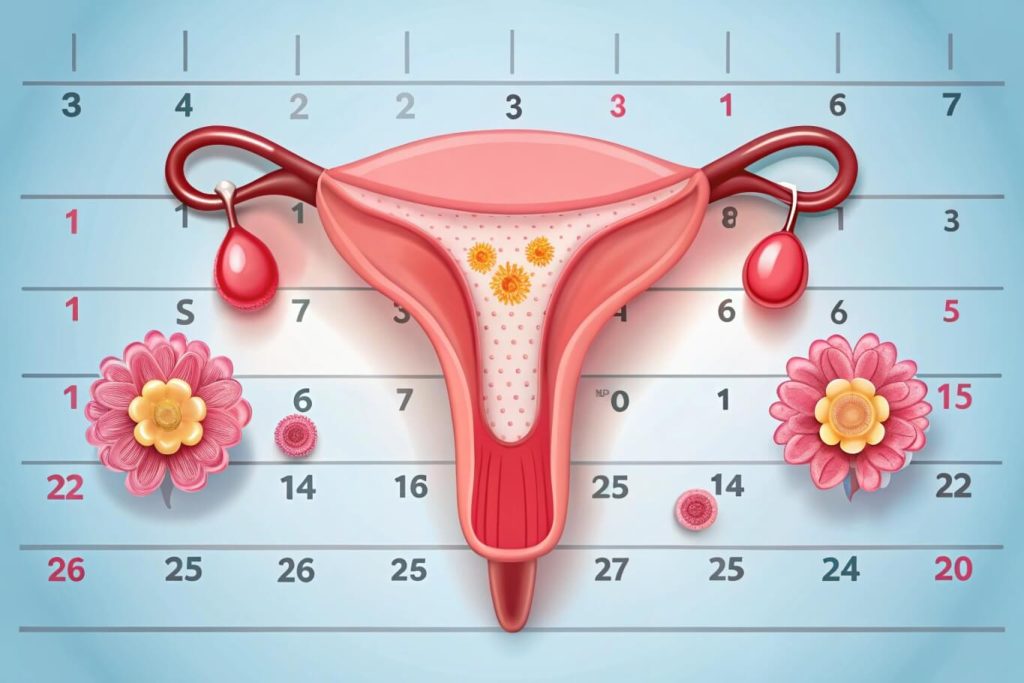
Нарушения менструального цикла могут проявляться различными способами:
Нарушения могут быть вызваны различными факторами:
Нарушения менструального цикла могут иметь серьезные последствия для здоровья женщины:
Диагностика нарушений менструального цикла включает:
Лечение зависит от причины нарушения. Варианты лечения включают:
Для профилактики нарушений менструального цикла рекомендуется:
Нарушения менструального цикла могут быть как временным отклонением, так и признаком серьезных заболеваний. Регулярные циклы являются важным показателем женского здоровья, поэтому при любых отклонениях необходимо обращаться к врачу для диагностики и коррекции состояния.
Гинекологические обследования являются важной частью профилактики заболеваний и поддержания женского здоровья. Регулярные визиты к гинекологу помогают своевременно выявить и предотвратить многие проблемы. Вот подробное руководство по гинекологическим обследованиям и их профилактическому значению:
Регулярные гинекологические обследования помогают обнаружить заболевания на ранних стадиях, когда их лечение наиболее эффективно. Это включает как инфекционные болезни, так и более серьезные состояния, такие как рак.
Регулярные гинекологические обследования являются ключевым аспектом профилактики женских заболеваний. Своевременное обращение к врачу и выполнение рекомендованных обследований помогут сохранить здоровье и предотвратить развитие серьезных заболеваний.
ИППП (инфекции, передающиеся половым путем) — это группа инфекций, передаваемых преимущественно половым путем. Вот подробная информация о признаках, диагностике и профилактике ИППП:
Признаки ИППП могут различаться в зависимости от конкретного заболевания, но общие симптомы включают:

Диагностика ИППП включает несколько методов:
Для предотвращения ИППП важно соблюдать следующие меры:
ИППП — это серьезные заболевания, требующие внимательного отношения и своевременного лечения. Если у вас есть подозрения на ИППП, не откладывайте визит к врачу. Регулярные медицинские осмотры и соблюдение профилактических мер помогут вам сохранить здоровье и избежать осложнений.